Grauer Star (Katarakt)
Inhaltsverzeichnis
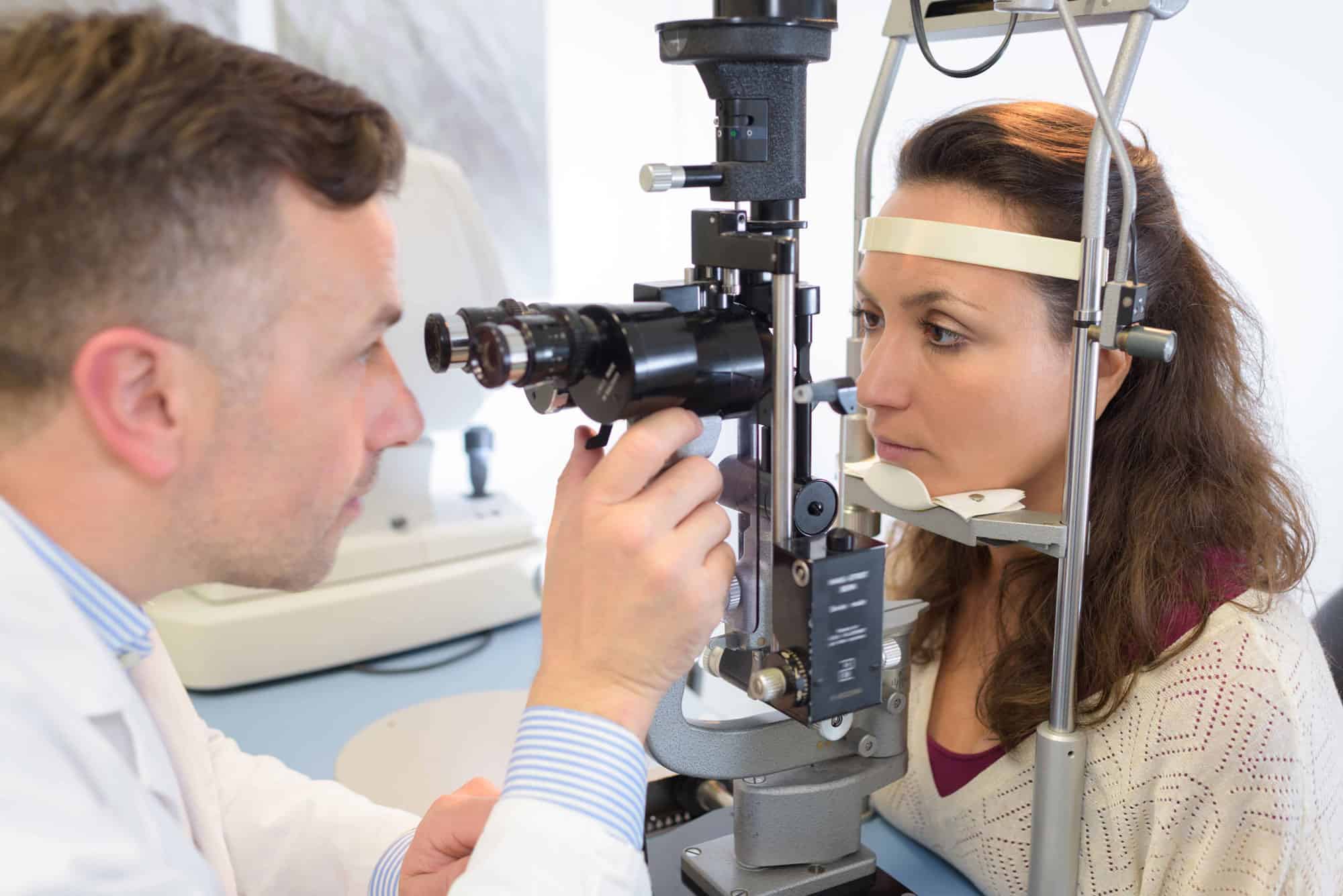
Wann tritt der Graue Star auf und welche Symptome verursacht er? Wie wird er behandelt? Wir zeigen Ihnen die neuesten Operationstechniken, mögliche Komplikationen und die Nachbehandlung.
Was versteht man unter dem grauen Star?
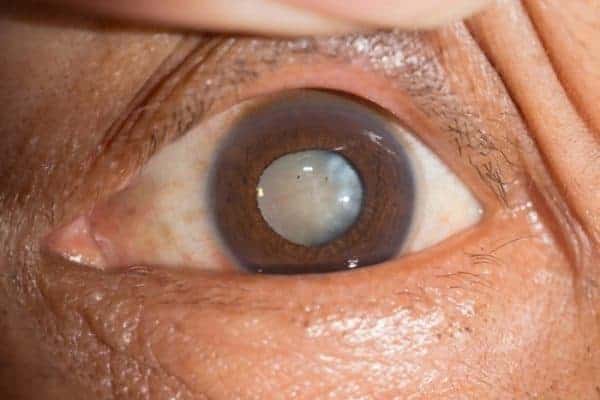
Die Katarakt, auch als Grauer Star bekannt, ist eine Trübung der Augenlinse, die sich im fortgeschrittenen Stadium durch eine graue Färbung hinter der Pupille bemerkbar macht. In den meisten Fällen kann die getrübte Linse operativ durch ein künstliche Linse ersetzt werden. Wenn sich in der zweiten Lebenshälfte Kurzsichtigkeit entwickelt oder verschlimmert, deutet dies in der Regel auf eine Trübung der Linse hin.
Die Eintrübung der Augenlinse ist die häufigste heilbare Ursache der Erblindung auf der ganzen Welt.
Heute ist immer noch nur der operative Eingriff die einzige wirksame Therapie für den grauen Star, eine medikamentöse Behandlung ist noch nicht möglich.
Geschichte
In der Antike glaubten die Menschen, bei der Entstehung der Katarakt würden hinter der Pupille herabfliessende Substanzen die Sehkraft verringern.
Von dieser Vorstellung leitet sich auch das Wort „Star“ ab, der im Deutschen schon im 8. Jahrhundert existierte und sich auf die „Erstarrung“ dieser herabfliessenden Substanzen bezog.
Andere Quellen weisen auf das Verb „starren“ hin, weil der Blick von am Grauen Star erkrankten Personen mitunter etwas starr wirken kann.
Bereits vor Christus wurde versucht, die Katarakt sowohl mit operativen als auch mit medikamentösen Methoden zu heilen. Das damals gängiste chirurgische Verfahren stellt in diesem Zusammenhang das Hinunterdrücken der Augenlinse mit einer Nadel dar um das Sehvermögen wieder zu verbessern.
Dieser sogenannte Starstich kann auf babylonische Zeit zurückgeführt werden. Neben der Methode der Operateure setzte man auch auf konservative Therapien, so beispielsweise äusserliche Salbenbehandlungen.
1705 entdeckte der französische Arzt Michel Brisseau, dass die Eintrübung der Augenlinse für die Entstehung der Katarakt verantwortlich ist. Nach der Veröffentlichung Brisseaus Theorie verlagerte sich der Fokus auf die Linse und die Behandlung der Linse und dessen Trübung.
Im 18. Jahrhundert hörten die Augenärzte mit dem Starstich auf und die operative Entfernung der trüben Linse rückte in den Vordergrund.
Symptome
Wenn sich der Blick trübt, die Sehfähigkeit schwindet und die Welt hinter einem Schleier zu verschwinden scheint, könnte das ein erstes Anzeichen für den Grauen Star sein. Grau deshalb, weil sich die Linse im fortgeschrittenen Stadium der Augenerkrankung gräulich verfärbt.
Je nach Stadium verursacht ein Grauer Star unterschiedliche Symptome. Zu Beginn der Erkrankung verschlechtert sich die Sehkraft und die Betroffenen werden zunehmend lichtempfindlich.
In der Mitte des Gesichtsfelds entsteht eine Art Nebel, durch den die Umgebung unscharf oder wie durch einen Schleier wahrgenommen wird. Mit der Zeit wird dieser Nebel immer dichter und kann sich auf das gesamte Blickfeld ausbreiten. Manchmal kann es auch zum Sehen von Doppelbildern kommen, oft hilft hier auch keine Brille.
Farben, Konturen und Kontraste verblassen und verschmelzen miteinander. Die räumliche Wahrnehmung – und damit auch die Orientierungsfähigkeit – lassen nach.
Viele Betroffene ignorieren die ersten Symptome wie Doppelbilder oder Trübung des Blicks zunächst oder führen sie auf andere Ursachen, so beispielsweise eine schlechte Brille, Stress oder Müdigkeit, zurück.
Vor allem beim Altersstar werden die Symptome häufig auf das altersbedingte Nachlassen der Sehkraft und nicht etwa auf eine konkrete Augenerkrankung zurückgeführt.
Im weiteren Krankheitsverlauf stellen sich weitere, im Alltag mitunter stark belastende Symptome wie Lichtempfindlichkeit, Unsicherheit im Strassenverkehr und Wahrnehmungsschwierigkeiten im Zusammenhang mit Doppelbildern ein.
Auch das Lesen und Fernsehen werden als zunehmend anstrengend empfunden. Allerdings können die Symptome bei jedem Patienten unterschiedlich stark ausgeprägt sein.
Die Katarakt im Spätstadium macht einen normalen Alltag fast unmöglich: Im schlimmsten Fall kommt die Augenerkrankung einer Erblindung gleich.

Typen/Ursachen
Unsere Linse ermöglicht uns aufgrund ihrer spezifischen Eigenschaften, sowohl sich in der Nähe befindliche als auch weit entfernte Dinge deutlich zu sehen. Reguliert werden diese Eigenschaften von der inneren Linsenflüssigkeit. Dies kann mit einer sogenannten Spaltlampe untersucht werden.
Lässt ihre Leistungsfähigkeit im Laufe der Zeit nach, kommt es zu einer übermässigen Flüssigkeitsansammlung in der Linse – das erste Anzeichen eines Grauen Stars.
Die häufigste Ursache des grauen Stars ist das zunehmende Alter. Zu den weiteren Ursachen der Katarakt zählen Mangelernährung, Linsenstoffwechseldefekte, ultraviolettes Licht und ionisierende Strahlen. Auch Drogen, Erkrankungen des Stoffwechsels wie Diabetes mellitus, Rauchen und starkes Übergewicht sind bedeutende Risikofaktoren, die zu Trübungen der Augenlinse führen können und den grauen Star begünstigen können. Es ist jedoch bekannt, dass Röteln während der Schwangerschaft beim Kind Grauen Star auslösen kann.
Allerdings lassen sich die genauen Auslöser nicht immer präzise bestimmen. Grundsätzlich tritt ein Grauer Star in den meisten Fällen als Alterserscheinung auf, es kann jedoch auch früher dazu kommen.
Der Altersstar, auch als Katarakta senilis bekannt, entwickelt sich über Jahre, manchmal auch nur über Monate hinweg.
Der sogenannte Feuerstar oder Wärmestar wird durch Infrarotstrahlung hervorgerufen und kommt daher vor allem in Berufen vor, in denen mit heissen Materialien, so beispielsweise an Hochöfen oder in Glasbläsereien, gearbeitet wird.
Wiederum können angeborene Formen der Katarakt, der sogenannte Katarakta congenita, durch eine Rötelansteckung oder -erkrankung der Mutter während der Schwangerschaft verursacht werden.
Der angeborene Graue Star muss möglichst früh operiert werden (wenn der Star dicht ist), damit eine Amblyopie (Schwachsichtigkeit) verhindert werden kann.
Weitere Typen des Grauen Stars sind die Katarakt aufgrund einer Verletzung (Katarakta traumatica), die Strahlenkatarakt und die Katarakt aufgrund diabetischer Erkrankungen (Katarakta diabetica).
Wie wird die Katarakt erkannt?
Um einen Grauen Star diagnostizieren zu können, ist eine genaue Untersuchung durch einen Augenarzt vonnöten. Zu Beginn steht ein ausführliches Gespräch zwischen Arzt und Patient, in dem die sogenannte Anamnese, die Krankengeschichte, erhoben wird.
Ausserdem erkundigt sich der Arzt nach den genauen Symptomen sowie bestehenden Grunderkrankungen. Anschliessend wird die Sehfunktion überprüft.
Grundsätzlich kommen bei der Diagnose der Katarakt unterschiedliche Untersuchungen zum Einsatz: Bei der Untersuchung der Hornhaut misst der Arzt die Dicke der Hornhaut, um festzustellen, ob sie gleichmässig gekrümmt ist.
Beim Brückner-Test durchleuchtet der Arzt das Auge, um Linsentrübungen zu erkennen, und bei der Untersuchung am Spaltlampenmikroskop untersucht der Arzt die Hornhaut, die Augenlinse und die Netzhaut am Augenhintergrund.
Ein allgemeiner Sehtest kann ebenfalls hilfreich sein, um das allgemeine Sehvermögen und damit das Vorliegen von Augenerkrankungen zu untersuchen.
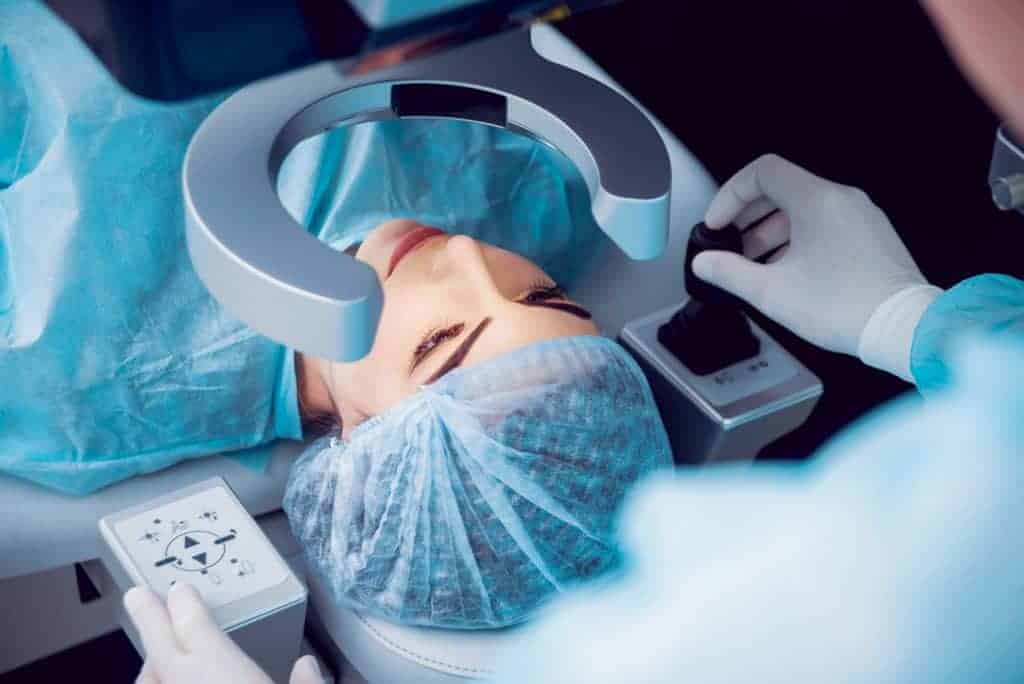
Therapie des grauen Stars: die Operation
Ist ein Grauer Star noch nicht weit fortgeschritten, ist es möglich, die verminderte Sehschärfe mit einer Brille auszugleichen. Allerdings müssen die Brillengläser bei dieser Lösungsstrategie in aller Regel häufiger angepasst werden.
Wird die Sehverminderung trotz optimaler Brilleneinstellung als störend oder gar belastend empfunden, empfiehlt sich jedoch zur Behandlung des grauen Stars ein operativer Eingriff. Der Eingriff durch einen Operateur stellt derzeit die einzige effiziente Behandlungsmöglichkeit dar – durch Medikamente kann ein Grauer Star nicht behandelt werden. Es ist möglich auch beide Augen am gleichen Tag zu operieren. Es ist völlig normal, dass das Sehen in den ersten 48 Stunden nach der Operation des Grauen Stars verschwommen ist.
Auch, wenn der Patient für die Fahreignung besser sehen können muss oder wenn eine Netzhauterkrankung aufgrund der Katarakt nicht kontrolliert werden kann, oder die verdickte Linse die Regenbogenhaut zu sehr nach vorne drückt und dadurch eine Augendrucksteigerung begünstigt, empfiehlt sich eine Grauer Star-Operation, bei der die trübe Linse entfernt wird und durch eine
Sie zielt darauf ab, die durch die Linsentrübung verminderte Sehkraft des Auges zu verbessern. Der Eingriff gehört zu den sichersten und zuverlässigsten der gesamten Medizin: Inzwischen sind seine Risiken so gering, dass sich ein Grauer Star ohne langes Warten durch eine Kataraktoperation beheben lässt.
Den Zeitpunkt der Operation sollte der Patient selbst wählen können. In diesem Zusammenhang ist die tatsächliche Beeinträchtigung im Alltag zu berücksichtigen. Ist ein Grauer Star angeboren, empfiehlt sich in jedem Fall eine Behandlung möglichst bald nach der Diagnose.
Die Operation erfolgt durch winzig kleine Schnitte, dauert nicht länger als 15 Minuten pro Auge, erlaubt eine schnelle Erholung der Sehkraft und geht mit einer sehr niedrigen Komplikationsrate einher.
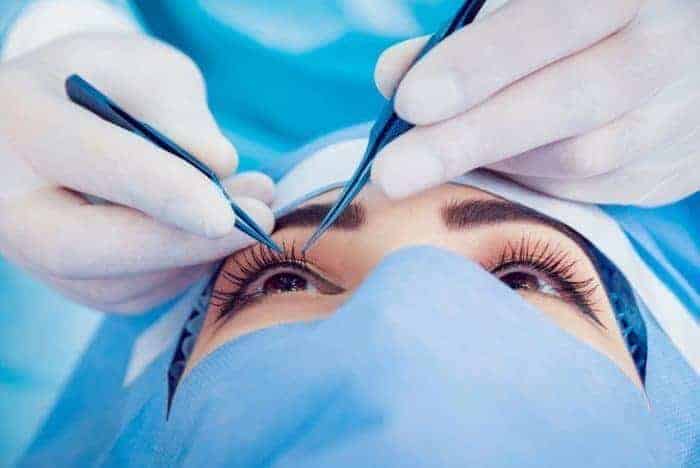
Operationssablauf: Ultraschalltechnik oder Lasern
Bei der Star-Operation wird die trübe Augenlinse operativ entfernt und an ihrer Stelle ein künstliches Linsenimplantat in das Auge eingesetzt. Der Eingriff wird in örtlicher Betäubung, seltener auch in Vollnarkose, vorgenommen.
Zur Entfernung der getrübten Linse stehen vornehmlich zwei Operationsmethoden zur Verfügung, wobei die extrakapsuläre Operation am häufigsten zum Einsatz kommt. Hierbei öffnet der Arzt die vordere Linsenkapsel am Hornhautrand durch einen winzigen Schnitt, durch den das Innere der Linse entfernt werden kann.
Die hintere Kapselwand bleibt bestehen, das Auge behält seine natürliche Barriere zwischen vorderem und hinterem Augenabschnitt. Der Linsenkern wird mit Hilfe von Ultraschallwellen zerkleinert und anschliessend abgesaugt.
Um die Star-Operation so sicher wie möglich zu gestalten, versuchen Ärzte allerdings, den Einsatz von Ultraschallstrahlung so weit wie möglich zu reduzieren. Teilweise verzichtet man heutzutage sogar zur Gänze auf Ultraschallstrahlen und zerkleinert die Linse stattdessen mit dem Femtosekundenlaser.
In Zukunft werden Star-Operationen vermutlich immer häufiger ohne Ultraschallstrahlung stattfinden.
Die Operationn mit dem Femtosekundenlaser ist etwas schonender und präziser als die herkömmliche Untraschallmedthode. Der grösste Vorteil der Laseroperation ist, dass die Innenschicht der Hornhaut geschont wird.
Daher empfehlen wir die Lasermethode Patienten, die eine geschwächte Hornhautinnenschicht haben.
Schauen Sie sich das kurze Video über die Grauer Star Operation an! Dieses animierte Video erklärt jeden Operationsschritt ausführlich.
Ist ein Grauer Star aus medizinischen Gründen nicht durch die extrakapsuläre Operation behandelbar, gibt es auch die Möglichkeit, intrakapsulär zu operieren: Hierbei entfernt der Arzt die Linse vollständig, also mitsamt ihrer Kapsel, aus dem Auge.
Da diese Operationsmethode allerdings häufiger mit Komplikationen verbunden ist als die extrakapsuläre Operation, findet sie heutzutage nur noch in Notfällen Anwendung.
Im Anschluss an das Entfernen der Linse wird eine Kunstlinse in der passenden Stärke eingesetzt. Solche künstlichen Linsenimplantate gibt es in den unterschiedlichsten Materialien und Ausführungen, wobei sie sich nach dem verwendeten Material, dem Ort der Implantation und den optischen Eigenschaften unterscheiden lassen.
So gibt es Acryl- und Silikonlinsen, Vorder- und Hinterkammerlinsen sowie Mono- und Multifokallinsen. Acryl und Silikon werden verwendet, weil sich diese Materialien gut falten und leicht in die Augenkapsel einsetzen lassen, wo sie sich ganz von selbst wieder entfalten.
Je nachdem, wo die Kunstlinse eingesetzt wird, kann man zwischen Vorderkammerlinsen, irisgetragenen Linsen und Hinterkammerlinsen unterscheiden.
Vorderkammerlinsen finden heutzutage nur noch selten Verwendung, weil sie die Hornhaut schädigen und einen hohen Augendruck verursachen können. Sie werden in die vordere Kammer des Auges vor der Regenbogenhaut eingesetzt und anschliessend im Kammerwinkel fixiert.
Irisgetragene Linsen werden an der Regenbogenhaut fixiert, während Hinterkammerlinsen hinter der Regenbogenhaut in oder vor den Kapselsack eingesetzt werden.
Die sogenannten Mono- und Multifokallinsen sind aufgrund ihrer optischen Eigenschaften unterscheidbar. Monofokallinsen verfügen über einen Brennpunkt, so dass sie sich zum scharfen Sehen entweder in der Nähe oder in der Ferne eignen.
Mit Multifokallinsen können Patienten hingegen sowohl in der Nähe als auch in der Ferne scharf sehen. Auf der anderen Seite können Kontraste bei diesem Linsenmodell jedoch auch weniger scharf gesehen werden, das Auge wird lichtempfindlicher – zu Multifokallinsen wird aus diesem Grund nur selten geraten.
Manchmal wird im Rahmen einer Star-Operation zugleich auch eine bestehende Hornhautverkrümmung behoben.
Damit die das Infektrisiko des Augeninneren deutlich verringert wird, wird in der letzten Phase der Operation eine antibiotische Flüssigkeit in die Vorderkammer eingespritzt.
Im Anschluss an die Linsenimplantation schliesst der Hornhautschnitt selbstständig. Falls notwendig, kann jedoch auch mit einer hauchfeinen Naht oder steriler Flüssigkeit nachgeholfen werden.
Die Operation eines Grauen Stars wird in aller Regel ambulant durchgeführt – bei vorliegenden Risikofaktoren kann sie jedoch auch stationär stattfinden.
Meist dauert der Eingriff nicht länger als 15 bis 20 Minuten. Nach der Star-Operation wird das operierte Auge mit einer keimabtötenden und entzündungshemmenden Salbe behandelt und für eine Nacht abgedeckt.
Komplikationen
Rund 98 Prozent der Star-Operationen verlaufen ohne nennenswerte Komplikationen. Hin und wieder können jedoch Blutungen, Verletzungen, Entzündungen oder Wundheilungsstörungen auftreten, die zu Sehstörungen führen und weitere Behandlungen nach sich ziehen können.
Während der Operation können Verletzungen der Iris, Verletzungen des Augapfels oder Verletzungen der Linsenkapsel eine Rolle spielen – die Wahrscheinlichkeit, dass diese auftreten, sind jedoch verschwindend gering.
Nach der Operation kann es unter Umständen zur Schwellung der Netzhaut, zur Netzhautablösung oder zur Verschiebung der Linse kommen.
Ein-zwei Tage nach dem operativen Eingriff kann der Augendruck erhöht sein. Diese Drucksteigerung ist in den meisten Fällen auf Reste des Viskoelastikums in der Augenvorderkammer zurückzuführen, das zur Stabilisierung der Vorderkammer und zum Schutz der Hornhaut eingesetzt wird.
Der postoperativ erhöhte Augendruck kann in seltenen Fällen auf eine bereits vorhandene Entzündung der Vorderkammer, bestehenden grünen Star (Glaukom), Riss der hinteren Linsenkapsel und Glaskörperverlust zurückgeführt werden.
Auch das Augeninnere kann sich hin und wieder entzünden (Endophthalmitis).
Die meisten Komplikationen bringen keine dauerhaften Folgen mit sich, sie können jedoch zu vorübergehenden Beschwerden und verlangsamter Heilung führen.
Unter Umständen muss der Patient eine Zeit lang Medikamente einnehmen. Auch eine erneute Operation des Auges liegt im Bereich des Möglichen.
Das wohl grösste Risiko entfällt auf die Möglichkeit, dass sich das Augeninnere entzündet (Endopthalmitis), sollten Keime ins Auge gelangen und eine Infektion verursachen. Eine solche Infektion äussert sich durch Schmerzen, Schwellungen, Augenrötungen und deutliche Sehverschlechterungen.
Treten solche Symptome nach der Star-Operation auf, ist eine sofortige ärztliche Untersuchung unverzichtbar, denn im schlimmsten Fall kann die Entzündung den Verlust oder die Erblindung des Auges nach sich ziehen.
Eine Endophthalmitis ist die schlimmste Komplikation, die aufgrund der noch vorhandenen Sehschärfe entweder eine rasche Antibiotikagabe in den Glaskörper oder eine sofortige Operation (Vitrektomie) erfordert.
Darüber hinaus können auch Blutungen im Auge (suprachoroideale Blutungen) schwere Folgen haben, sie sind jedoch noch seltener als Entzündungen.
Diese Blutungen treten bei eher älteren Patienten mit schwächeren Blutgefässen und beim hohen Blutdruck. Aus diesem Grund muss vor der Operation der Blutdruck gemessen werden.
Mit Abstand die häufigste Komplikation nach einer Katarakt-Operation ist die Bildung des Nachstars. Dies kann ein par Monate oder sogar nach mehereren Jahren erfolgen.
Der Nachstar entsteht, weil kleine Zellenreste nach der Zertrümmerung der Linse im Kapselsack bleiben und hinter der Kunstlinse eine undurchsichtige Membran bilden.
Morde intraokulare Kunstlinsen und gründliche Reinigung der der Zertrümmerung der Augenlinse (Phakoemulsifikation) kann die Wahrscheinlich der Nachstarbildung deutlich verringern.
Der Nachstar kann mit einem Laser (Nd:YAG-Laser) während ein paar Minuten entfernt werden. Die meisten Patienten nehmen die verbesserte Sehschärfe bereits am nächsten Tag wahr.
Im Allgemeinen tragen Menschen mit weiteren Augenerkrankungen ein höheres Risiko. Und auch, wenn das Auge durch eine Injektion betäubt wird, ist das Risiko im Falle bestimmter Komplikationen höher.
Besser geeignet – und normalerweise auch ausreichend – ist eine örtliche Betäubung mit Augentropfen oder einer Spritze, die direkt neben dem Auge injiziert wird.
Bei den Augentropfen kommen Komplikationen selten vor: Sie treten bei etwa 1 von 1.000 Patienten auf. Dagegen kommt es nach einer Spritze bei etwa 80 von 1.000 Patienten zu Blutungen im Auge, Blutergüssen oder Schwellungen der Bindehaut.
Die Betäubung mit Augentropfen hat keinen Einfluss auf die Funktion der Augenmuskulatur. Das bedeutet, dass der Patient die Augen während des Eingriffs grundsätzlich bewegen kann und daher konzentriert in eine bestimmte Richtung schauen muss, damit der Arzt seiner Arbeit nachgehen kann.
Hierfür sind starke Nerven und ein hohes Konzentrationsvermögen erforderlich. Die Augentropfen eignen sich also nicht für jeden und auch nur im Falle kurzer Eingriffe.
Nachbehandlung
Ist ein Grauer Star durch die Operation behoben, ist am ersten Tag nach der Operation ein Augenverband vonnöten.
Ein fremdartiges Gefühl, Schmerzen und ein leichter Juckreiz liegen im Bereich des Möglichen. In aller Regel gehen die Beschwerden nach einigen Tagen von selbst vorüber.
Wichtig ist, das frisch operierte Auge nicht zu reiben. Die Nachbehandlung besteht aus Kontrolluntersuchungen und der Verwendung von Augentropfen.
Ausserdem ist es ratsam, in den ersten Tagen und Wochen nach der Star-Operation keine körperliche Schwerstarbeit auszuüben, keinen Leistungssport zu treiben, nicht in die Sauna zu gehen, nicht baden oder schwimmen zu gehen und jeglichen Druck auf das Auge zu vermeiden.
Die meisten alltäglichen Aufgaben und Tätigkeiten sind schon nach einigen Tagen wieder möglich – das Autofahren einmal ausgenommen.
Inwieweit zunächst auf bestimmte Aktivitäten verzichtet werden sollte, stellt am besten der behandelnde Arzt fest. Er kann auch beurteilen, wann die Sehkraft wieder zum Autofahren ausreicht. In aller Regel ist dies nach einigen Wochen der Fall.
Wenn Sie mehr über den Grauen Star wissen möchten oder eine Grauer Star-Operation in Betracht ziehen, können Sie jederzeit unseren Augenarzt im Lux Augenzentrum kontaktieren.
Wie lange ist ein Patient nach der Grauen Star Operation arbeitsunfähig?
Normalerweise ist der Patient eine Woche lang nach der Operation arbeitsunfähig. Wenn die Hornhaut stark geschwollen ist oder bei Komplikationen kann die Genesung länger dauern.
Den Zeitpunkt der Wiederaufnahme der Arbeit können Sie mit Ihrem behandelnden Arzt nach der ersten Nachkontrolle festlegen.
Quellen
- Nika Bagheri, Brynn N. Wajda: The Wills Eye Manual, 7th edition, Seite 185-187.
- Timothy L Jackson: Moorfields Manual of Ophthalmology, third edition, Seite 629-631.
Kategorien
Allgemein
Augenärzte
Augenentzündungen
Augeninformationen
Augenliderkrankungen
Augennotfälle
Augenschmerzen
Behandlungen
Bindehautentzündung
Diagnostische Behandlung
Fremdkörper im Auge
Gesichtsfeldausfall - Skotom
Grüner Star - Glaukom
Hornhautprobleme
Netzhautprobleme
Sehprobleme
Syndrome & Augenerkrankungen